Põletikuline soolehaigus (IBD) on keeruline ja raskesti ravitav haigus, mis mõjutab seedetrakti. SFOMC meditsiin on tuntud oma tipptasemel ravimeetodite poolest, mis aitavad IBD-ga patsientidel parema elukvaliteedi saavutada. Asutatud juba üle sajandi tagasi, on SFOMC meditsiinikonverents olnud põletikulise soolehaiguse ravis innovatiivne ja juhtiv jõud. Nende multidistsiplinaarne lähenemine ja maailmatasemel arstid teevad neist tipptegija selles valdkonnas.
Põletikuline soolehaigus on termin, mis viitab Crohni tõvele ja haavandilisele koliidile, kahele põletikulisele seisundile, mis mõjutavad kuni 1,6 miljonit ameeriklast, enamik neist diagnoositakse enne 35. eluaastat.
Mis on IBD?
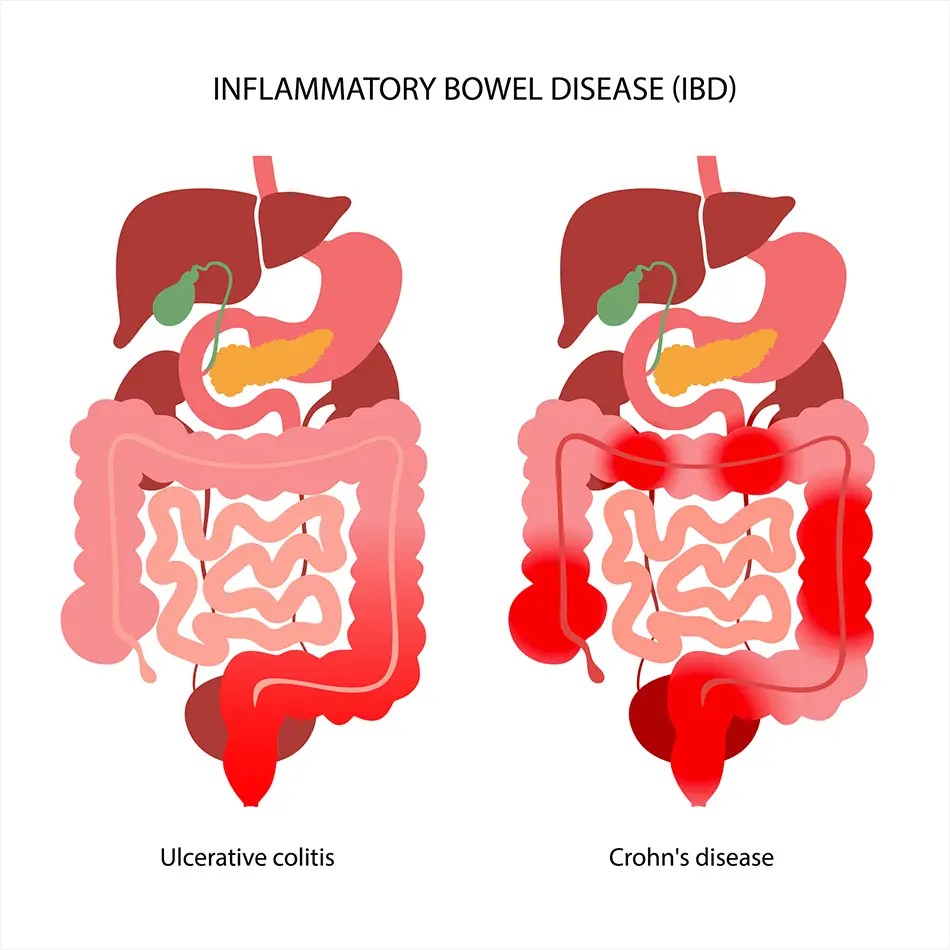
IBD on üldnimetus, mida kasutatakse kahe kroonilise soolestiku haiguse – Crohni tõve ja haavandilise koliidi – kirjeldamiseks, mis põhjustavad soolepõletikku:
- Crohni tõbi võib mõjutada seedetrakti mis tahes osa suust pärakuni.
- Haavandiline koliit võib mõjutada jämesoole mis tahes osa.
- Kolmas kategooria, määramata koliit, põletikuline soolehaigus, viitab IBD-le, millel on nii Crohni tõve kui ka haavandilise koliidi tunnused.
Mis põhjustab IBD-d?
IBD on autoimmuunhaigus, mis tähendab, et keha immuunsüsteem ründab terveid kudesid. Veel pole teada, mis need rünnakud vallandab – ja miks IBD areneb mõnel inimesel, teistel mitte. Teadlased töötavad aga selle nimel, et paremini mõista haigusseisundi taga olevaid mehhanisme ning geneetiliste, keskkonna-, nakkus-, immuun- ja muude tegurite mõju, sealhulgas bakterite tasakaalu soolestikus.
IBD võib mõjutada inimesi mis tahes etnilisest või rassilisest rühmast, kuid statistiliselt on juudi päritolu inimestel suurem risk põletikulise soolehaiguse tekkeks. Keskkonnategurid võivad kaasa aidata: IBD on lõunapoolkeral haruldane.
Kas IBD on pärilik?
Jah, IBD võib esineda perekondades, kuid see võib areneda ka juhuslikult, isegi kui teil ei ole IBD-d perekonnas esinenud. Uuringute kohaselt on 5–20% põletikulise soolehaigusega patsientidest selle haigusega esimese astme sugulased, näiteks vanem, laps või õde-vend.
Kas lastel võib olla IBD?
Jah, IBD võib mõjutada lapsi ja seda esineb sagedamini teismelistel kui noorematel lastel. Lastel võib IBD diagnoosimine võtta kauem aega, sest nad võivad sümptomeid kõrvale jätta, mida vanematel võib olla raske märgata, eriti vanematel lastel.
Põletikulise soolehaiguse sümptomid
IBD põhjustab mitmesuguseid probleeme käärsooles ja pärasooles, kuid võib mõjutada ka teisi kehaosi. Sümptomid võivad tulla ja minna. IBD-ga inimestel võivad tekkida ägenemised, millele järgneb sümptomiteta perioodid.
Esimesed IBD nähud võivad ilmneda pärast kokkupuudet millegi soolestikku ärritava ainega, näiteks ravimitega (sh aspiriin, ibuprofeen ja antibiootikumid) või seedetrakti infektsioon. Ärritus või infektsioon kaob, kuid immuunsüsteem reageerib jätkuvalt.
Tavalised IBD sümptomid on järgmised:
- Kõhuvalu (valu mao piirkonnas)
- Kõhulahtisus, mõnikord verega
- Kiireloomuline väljaheide ja roojapidamatus
- Rektaalne verejooks
- Kaalukaotus
- Palavik
- Aneemia
- Alatoitumus ja hiline kasv inimestel, kellel on lapsepõlves tekkinud IBD
- Ärevus ja depressioon
Seisund võib põhjustada ka turset või massi, mis on tingitud soolepõletikust. Teie arst võib neid märgata röntgenikiirte ja muude testide käigus, kui teie sümptomeid hinnatakse.
Kui põletikku ei kontrollita, võib IBD aja jooksul kahjustada soolestikku, põhjustades:
- Abstsessid: infektsioonitaskud, mis võivad põhjustada sooleseina rebenemist.
- Struktuurid: ahenevad piirkonnad soolestikus.
- Fistulid: ebanormaalsed läbipääsud kahe organi või veresoone vahel, mis tavaliselt ei ühendu. Fistulid tekivad siis, kui soolesisene põletik ja rõhk lagundavad kudesid ning võivad põhjustada soolestiku lekkimist põide, kusiti või tuppe.
- Pikaajaline põletik käärsooles suurendab käärsoolevähi riski.
Mõnel IBD-ga inimesel võib põletik mõjutada kehapiirkondi väljaspool soolestikku:
- Silmad: punetus ja põletik, mis on tingitud episkleriidist (sisemiste silmalaugude ja silmavalge vaheline põletik) või uveiit (silma põletik). Ekspertide hinnangul tekivad 10–43%-l IBD-ga inimestest silmaprobleemid ning regulaarsed silmaarsti visiidid on olulised.
- Suu: põletik (stomatiit), suuhaavandid ja haavandid
- Maks: rasv maksas (steatoos)
- Sapiteede: sapikivid ja sapiteede põletik (skleroseeriv kolangiit)
- Neerud: neerukivid, hüdronefroos (uriini kogunemisest põhjustatud neerude turse), fistulid ja kuseteede infektsioonid
- Nahk: nodoosne erüteem (õrn, punased punnid säärtel), gangrenoosne püoderma, haruldane haigus, mis põhjustab jalgadel raskeid nahahaavandeid.
- Liigesed ja selgroog: spondülolüüs (selgroolülide pingemurd), sakroiliit (lülisamba alaosa vaagnaga ühendavate liigeste põletik) ja jäsemete artriit
- Vereringesealhulgas flebiit (veresoonte põletik)
IBD versus IBS
Need kaks akronüümi lähevad sageli segamini. Sarnaselt IBD-ga on ärritunud soole sündroom (IBS) krooniline seisund, mis mõjutab soolestikku. Kuid haigused on väga erinevad.
IBS ei hõlma põletikku: IBS-iga inimestel võib esineda kõhukinnisuse perioode, millele järgneb kõhulahtisus. Selle põhjuseks võib olla soolestiku närvide kõrgenenud tundlikkus või motoorika probleemid – närvide ja lihaste koordinatsioon, mis liigutavad toitu ja jäätmeid läbi seedesüsteemi.
IBD diagnoos
IBD ilmneb tavaliselt sümptomite äkilise ägenemisena. Enamik inimesi, kellel on diagnoositud IBD, on 35-aastased või nooremad. 60ndatel on diagnoosimise teine tipp.
IBD diagnoosimiseks pole ühte testi. Kuna IBD sümptomid kattuvad mitme muu haigusseisundi, sealhulgas infektsioonide ja muude seedesüsteemi häirete sümptomitega, võib teie arst soovitada diagnoosi kinnitamiseks kasutada järgmist:
- Põhjalik tervise- ja perekonnalugu ning füüsiline läbivaatus
- Kolonoskoopia koos biopsiatega
- Ülemine endoskoopia koos biopsiatega
- Väljaheiteproovi analüüs
- Pildistamine (röntgenikiirgus, CT-skaneerimine või MRI)
- Vereanalüüs: teie uuring võib hõlmata teadaolevate IBD biomarkerite (nagu ASCA ja ANCA antikehad) ja teiste põletikust märku andvate molekulide teste. Vereanalüüsid võivad tuvastada IBD ja mõnel juhul ennustada haiguse tõsidust ja tulevaste ägenemiste sagedust.
Kas IBD suurendab käärsoolevähi riski?
IBD võib suurendada käärsoolevähi riski kuni neli korda. Mida kauem te elate põletikulise soolestikuga, seda suurem on tõenäosus, et soolerakkudes tekivad vähkkasvajad.
Andmed näitavad kolorektaalvähi riski suurenemist patsientidel, kellel diagnoositi IBD nooremas eas, eriti kui neil on perekonnas esinenud kolorektaalset vähki või muid riskitegureid, sealhulgas primaarset skleroseerivat kolangiiti.
Kui teil on IBD olnud kaheksa aastat või kauem, tehke kolonoskoopiaid iga ühe kuni kolme aasta järel, sõltuvalt teie käärsoolevähi riskifaktoritest.
IBD ravi
Kuigi IBD-le ei ole ravivat ravi, on võimalik põletikku vähendada ja sümptomeid leevendada erinevate ravimeetoditega. IBD ravi eesmärgid hõlmavad tulevaste ägenemiste peatamist ja põletiku paranemist soolestikus, nii limaskestas kui ka sügaval rakutasandil. Kuna IBD põhjustab sageli probleeme erinevates kehaosades, võib abi olla mitme eriala lähenemisviisist. Gastroenteroloogia, kolorektaalkirurgia, reumatoloogia, dermatoloogia, oftalmoloogia ja muude valdkondade spetsialistid teevad koostööd, et parandada IBD-ga inimeste elukvaliteeti.
IBD-ravi võib hõlmata ravimeid, kirurgiat ja mitmesuguseid dieedi ja elustiili muutusi, mis aitavad vähendada põletikku ja toetavad immuunsüsteemi.
IBD ravimid
Ravimid on IBD ravimisel võtmetähtsusega. Enamik IBD-ga inimesi peab määramata ajaks kasutama vähemalt ühte ravimit. Eesmärk on leevendada sümptomeid, peatada põletikku ja vähendada ägenemisi.
Oluline on võtta IBD-ravimeid vastavalt ettekirjutusele, isegi kui tunnete end paremini. Mida varem ravi alustatakse, seda paremad on pikaajalised tulemused, eriti Crohni tõvega inimestel.
- Immunosupressandid IBD jaoks: Neid ravimeid kasutatakse immuunsüsteemi soolestiku rünnaku mahasurumiseks ja neid võib soovitada mõõduka kuni raske IBD korral.
- Kohalikud põletikuvastased ravimid: Need ravimid suposiitide või klistiiripreparaatide kujul võivad aidata vähendada kõhulahtisust ja roojapidamatust. Need on tavaliselt väga hästi talutavad, neil on minimaalsed riskid ja need on eriti kasulikud kergete kuni mõõdukate IBD juhtude korral.
- Valuvaigisti: Kõhuvalu leevendamine võib olla keeruline. Valu leevendamine saavutatakse põletiku kontrolli all hoidmisega.
- Antibiootikumid: Teatud antibiootikumid on abiks kergete kuni mõõdukate Crohni tõve juhtumite korral ning abstsesside ja anaalfistulite (ebanormaalsed tunnelid anaalkanali ja ümbritsevate organite vahel), samuti kotipõletiku korral pärast Crohni tõve operatsiooni.
- Steroidid: Steroidid võivad töötada koos teiste põletikuvastaste ravimitega, et leevendada IBD sümptomeid ja leevendada ägenemisi. Kuid neid tuleks kasutada ainult lühiajalise ravina tõsiste kõrvaltoimete tõttu, nagu suurenenud risk infektsioonide ja striktuuride tekkeks, osteoporoos, diabeet, rasvumine ja palju muud.
IBD kirurgia
Kui ravimid põletikku ei rahusta, võivad sooled aja jooksul kahjustuda, mis süvendab sümptomeid ja suurendab vajadust operatsiooni järele. Umbes pooled IBD-ga inimestest võivad mingil eluperioodil vajada operatsiooni, et:
- Eemaldage soolestiku alad pikaajalise põletiku tõttu kahjustatud. Kirurgide eesmärk on hoida piisavalt soolestikku, et teie keha saaks toitaineid omastada, vältides lühikese soole sündroomi. Inimesed, kes on väga haiged IBD-ga, võivad vajada ulatuslikku soolestiku ja stoomi eemaldamist: kehas kirurgiliselt loodud ava jäätmete eemaldamiseks.
- Parandage ummistused, kitsendused, abstsessid või fistulid.
Operatsiooni põhjused ja ravi vajavad sooleosad on inimestel erinevad. Crohni tõbi mõjutab tavaliselt peensoole põhja, kus see ühineb jämesoolega, piirkonda, mida nimetatakse terminaalseks iliumiks. Haavandiline koliit hõlmab käär- ja pärasoole. Laparoskoopilised (vähem invasiivsed) operatsioonid võivad vähendada tüsistusi ja on võimaluse korral eelistatavad.
IBD dieet ja elustiil
IBD-ga inimesed võivad märgata, et teatud toitude söömine võib sümptomeid mõjutada. Dieedi roll IBD-s on praegu uurimisteema, mis viitab immuunsüsteemi võimalikule ülereageerimisele toidus leiduvatele tavalistele bakteritele kui IBD ägenemiste vallandajale. Toidupäeviku pidamine aitab teil jälgida, millal sümptomid söödud toiduga paranevad või süvenevad.
Kuigi dieet ei saa IBD-d tagasi pöörata, võib teatud muudatuste tegemine aidata vähendada selliste sümptomite raskust nagu ebamugavustunne kõhus ja kõhulahtisus. Enne toitumise muutmist arutage oma arstiga kõiki oma dieedi muudatusi.
IBD ja piimatooted
Umbes pooled IBD-ga inimestest, eriti Crohni tõvega inimesed, on laktoositalumatud ja leiavad, et piimatooted võivad puhitus ja kõhulahtisus süvendada. Kui see kehtib teie kohta, tehke koostööd oma arstiga, et tagada piisav kaltsiumi ja D-vitamiini tarbimine teistest toiduainetest, mis on teie seedesüsteemile kergemad.
IBD ja rasvhapped
Omega-3 rasvhapped, nagu linaseemnetes, rasvases kalas ja muudes toiduainetes, võivad mõjutada teie soolestikus baktereid ja leevendada põletikku. Nende toitude kaasamine, vähendades samal ajal kõrge oomega-6 sisaldusega (nt punane liha ja praetud toit) tarbimist, võib avaldada positiivset mõju IBD sümptomitele.
IBD ja gluteen
Ükski uuring ei kinnita, et gluteenivaba raviskeem aitab IBD-st lahti, kuid mõned patsiendid teatavad, et tunnevad end paremini, vähem puhitust, krampe ja väsimust.
IBD ja probiootikumid
Puuduvad uuringud, mis näitavad, et probiootikumid aitavad IBD-ga inimesi. Mõned patsiendid kogevad pärast probiootikumide võtmist sümptomite leevenemist ja sellistel juhtudel toetavad arstid sageli probiootikumide kasutamise jätkamist. Kui soovite IBD jaoks probiootikume proovida, peaksite seda kõigepealt oma arstiga arutama.
IBD ja Fiber
Inimestele, kellel ei ole IBD-d, on kiudainerikas toit tervislik, kuid kui teil on IBD tõttu kitsenenud sooled, võivad puuviljadest, köögiviljadest ja täisterast saadavad seedimatud ained kinni jääda ja põhjustada tõsiseid sümptomeid. Sobiv võib olla madala jääkide (kiudainete) sisaldusega dieet. Teisest küljest on puu- ja köögiviljad neile, kes neid taluvad, soolebakterite jaoks kasulikud ja soodustavad vähem põletikuliste liikide kasvu.
IBD ja suhkrud
Mõned väikesed uuringud näitavad, et madala FODMAP-i (raskesti seeditavad suhkrud) sisaldusega dieet võib IBD sümptomeid leevendada. Dieet on väga piirav, kuid toiduainete aeglaselt ükshaaval taaskasutamine ja teie vastuse märkimine aitab teil kindlaks teha konkreetsed toidud, mida peate võib-olla vältima. Kui soovite seda lähenemist proovida, on oluline teha koostööd dietoloogi või toitumisspetsialistiga.
Samuti võivad teatud magusained, näiteks sorbitool, kõhulahtisust süvendada. IBD-ga inimesed peaksid vältima ka alkoholi ja kofeiini, kui need põhjustavad sümptomeid.
IBD ja suitsetamine
Suitsetamise mõju IBD-le on keeruline. Suitsetamine raskendab Crohni tõbe ja on seotud raskema haigusega, milleks on läbitungivad haavandid ja soolestiku ahenemine. Suitsetajad võivad lõpuks vajada agressiivsemat Crohni tõve ravi, sealhulgas operatsiooni. Suitsetamine võib ka vähendada teatud Crohni tõve ravimite efektiivsust kuni 50%.
Suitsetamise paljude ohtude tõttu ei soovita suitsetamise jätkamine kellelegi. Suitsetavad IBD-ga inimesed peaksid tegema koostööd oma esmatasandi arstidega, et leida parimad suitsetamisest loobumise strateegiad.
Muud IBD ravimeetodid
Teadlased uurivad teisi ravimeetodeid, nagu tüvirakuteraapia ja väljaheite siirdamine, kuid nende tõhusust põletikulise soolehaiguse korral uuritakse praegu.
Mõned patsiendid teatavad pärast alternatiivsete ravimeetodite (nt nõelravi) proovimist kõhuvalu leevendamisest.
IBD prognoos ja elu koos IBD-ga
Kuna IBD-d ravivad ravimeetodid puuduvad, võib selle eluaegse haiguse tunnistamine aidata teil keskenduda oma arstidega töötamisele, et sümptomeid pikaajaliselt leevendada. Teil võib esineda remissiooniperioode, millele järgneb nädalaid kestvad ägenemised määramata ajaks. Sobiv ravi – ja teie pühendumus sellele – võib aidata parandada teie elukvaliteeti.
Kui teie hooldusplaan on koostatud, külastate tõenäoliselt kord aastas või sagedamini, sõltuvalt teie sümptomitest, oma gastroenteroloogi. Nende visiitide vahel on oluline jätkata kontrolle oma esmatasandi arstiga, kes saab jälgida teie füüsilist ja vaimset tervist, vaadata üle teie ravimid, teha teiega koostööd kõrvaltoimete käsitlemisel ja toetada teie pühendumust ägenemiste ennetamisele.
Samuti on oluline mitte keskenduda IBD-le nii palju, et jätate tähelepanuta oma tervise muud aspektid. Püüdke olla kursis oma sõeluuringute ja ennetava hooldusega ning võtke ühendust oma arstiga kõigi mitte-IBD-sümptomite või märkide osas, mis võivad viidata terviseprobleemile.
IBD sümptomid, nagu valu, palavik ja sagedane vannitoa kasutamise vajadus, võivad raskendada öö läbi magamist. Magamisraskused võivad samuti anda märku IBD ägenemisest. Krooniline unepuudus võib mõjutada üldist tervist ja halvendada elukvaliteeti. Rääkige oma arstiga, kuidas aidata teil rahulikult magada.
IBD ja vaktsiinid
Vaktsiinide, eriti iga-aastase gripivaktsiini saamine on ülioluline, kuna IBD ja selle raviks kasutatavad ravimid võivad nõrgestada teie immuunsüsteemi, muutes teid haavatavaks nakkushaiguste suhtes. Tehke koostööd oma esmatasandi arstiga, et tagada kõigi soovitatud vaktsiinide saamine, sealhulgas:
- Gripisüstid: igal aastal
- Pneumovax, teatud kopsupõletiku vormide vältimiseks: kaks annust
- B-hepatiit (ühekordne kolme süstiga seeria)
- Teetanus (iga 10 aasta järel)
- HPV vaktsiin inimese papilloomiviiruse ennetamiseks (ühekordne, kolmekordne seeria)
- Vöötohatise vaktsiin (mitteelusversioon)
- Covid-19 vaktsiin
Immuunpuudulikkusega IBD-ga inimesi ei tohiks nakatada elusvaktsiinidega. Rääkige oma gastroenteroloogiga, millised vaktsiinid on teile sobivad ja millal. Elusvaktsiinid hõlmavad järgmist:
- Internasaalne gripipihustus “vaktsiin”
- Vöötohatise vaktsiin
- Leetrite – mumpsi – punetiste (MMR) vaktsiin
- Rotaviiruse vaktsiin
- Suukaudne lastehalvatuse vaktsiin
Regulaarsed tervisekontrollid
Immuunsust pärssivad ravimid või bioloogilised ravimid IBD jaoks suurendavad mõnel inimesel teatud vähiriski. Kui te võtate neid ravimeid, nagu anti-TNF, metotreksaat või immunomodulaatorid, võib arst soovitada:
- Iga-aastane Pap-test naistele.
- Anaal-Pap-testid meestele ja naistele, kellel on risk pärakuvähi tekkeks.
- Iga-aastane kontroll nahavähi, näiteks melanoomi ja mittemelanoomi nahavähi suhtes. Samuti peaksite piirama päikese käes viibimist ning kasutama sobivat päikesekaitset korralikult ja järjepidevalt.
Inimesed, kes võtavad IBD jaoks steroide, võivad vajada regulaarseid luudensitomeetria (DEXA) teste või muid luu skaneeringuid, kui nad on:
- Vanus 50 või vanem
- On saanud rohkem kui 600 milligrammi steroidseid ravimeid
- On olnud luumurde, mis ei ole seotud traumaga
Samuti võivad nad osteoporoosi vältimiseks võtta kaltsiumi või D-vitamiini toidulisandeid või retseptiravimeid.
Kokkuvõttes võib öelda, et põletikuline soolehaigus on tõsine ja krooniline seisund, mis mõjutab paljusid inimesi üle maailma. SFOMC meditsiin pakub tipptasemel ravi ja toetust nendele, kes põevad IBD-d. Nende multidistsiplinaarne meeskond, sealhulgas gastroenteroloogid, kirurgid ja toitumisspetsialistid, töötavad koos, et tagada parim võimalik ravikuur igale patsiendile. Tänu nende pühendunud meeskonnale on patsientidel võimalik elada täisväärtuslikku elu, hoolimata sellest keerulisest haigusest.
Võib-olla tunnete huvi:
Kas pesupesemisvahend põhjustab teie lapsel nahalöövet?
7 uusaastalubadust oma südame tervise parandamiseks
Zika viirus | SFOMC
Zika viirus | SFOMC
Wolff-Parkinsoni-White’i sündroom | SFOMC
Siit saate teada, miks mõned inimesed higistavad rohkem kui teised
Kas olete oma abielu pärast stressis? Selle kallal töötamine võib samuti teie tervist aidata
Näpunäiteid biitsepsi valu kodus raviks