Tere tulemast! Sünnitusjärgne kardiomüopaatia on haruldane, kuid tõsine seisund, mis võib tekkida naistel pärast sünnitust. Selle seisundi sümptomiteks võivad olla õhupuudus, väsimus, jalgade turse ja ebaregulaarne südametegevus. Õigeaegne diagnoosimine ja ravi on äärmiselt oluline ema tervise tagamiseks. Selle artikli käigus vaatleme lähemalt sünnitusjärgse kardiomüopaatia sümptomeid ja ravi võimalusi, et aidata mõista ja tuvastada seda seisundit ning leida sobivaid raviteid. Loe edasi, et saada rohkem teavet selle olulise teema kohta.
Sünnitusjärgne (sünnitusjärgne) kardiomüopaatia on südamelihase nõrkus, mis põhjustab südamepuudulikkust ja võib olla surmav. Sümptomiteks on väsimus, südamepekslemine ja õhupuudus. Riskifaktoriteks on kõrge vererõhk, diabeet, rasvumine ja ainete tarbimine. Varajane diagnoosimine võib vähendada tõsiste komplikatsioonide riski.
Ülevaade
Mis on sünnitusjärgne kardiomüopaatia?
Sünnitusaegne kardiomüopaatia on tõsine seisund, mis kahjustab teie südamelihast ja takistab teie südamel verd ülejäänud kehasse pumpamast. See seisund mõjutab inimesi raseduse viimasel kuul või kuni viis kuud pärast sünnitust. Sel põhjusel nimetatakse seda ka sünnitusjärgseks kardiomüopaatiaks või rasedusega seotud kardiomüopaatiaks. See võib ilmneda igas vanuses, kuid kõige sagedamini esineb üle 30-aastastel inimestel.
Kardiomüopaatia uuringud on ulatuslikud. Kuid sünnitusjärgse kardiomüopaatia kohta, mis on haruldane vorm, on veel palju, mida me ei tea.
Sünnitusjärgset kardiomüopaatiat on raske diagnoosida, kuna sümptomid kattuvad tüüpilise raseduse sümptomitega. Seega ei pruugi te isegi märgata, et midagi on valesti, kuni seisund muutub palju hullemaks. Kuna sünnitusjärgset kardiomüopaatiat võib olla nii raske tuvastada, on eriti oluline teada, kas teil on riskitegureid. Varajane diagnoosimine on õige ravi võti ja suurendab oluliselt teie sujuva taastumise võimalusi.
Kui levinud on sünnitusjärgne kardiomüopaatia?
Teadlastel üle maailma on veidi erinevad määratlused ja diagnostilised kriteeriumid. Seega on raske täpselt öelda, kui paljudel inimestel see seisund on. Hinnangud on nii USA-s kui ka kogu maailmas väga erinevad. Sõltuvalt teie elukohast võib kardiomüopaatia mõjutada kuni 1 rasedust 50 000-st või kuni 1 rasedust 100-st.
Uuringud näitavad, et see mõjutab rohkem inimesi Aafrikas ja Aasias, välja arvatud Jaapan. See seisund on kõige levinum Nigeerias ja Togos. USA-s mõjutab sünnitusjärgne kardiomüopaatia kuskil 1-l 1000-st kuni 1-l 4000-st rasedusest. Hinnangud näitavad teiste piirkondadega võrreldes suuremat levimust USA lõunaosas.
Sünnitusaegne kardiomüopaatia mõjutab mustanahalisi inimesi sagedamini ja raskemini kui neid, kes ei ole. Tavaliselt diagnoositakse mustanahalised inimesed nooremas eas (27 võrreldes 31-ga). Neid diagnoositakse ka hiljem sünnitusjärgsel perioodil, kui probleem on muutunud tõsisemaks. Mustanahalistel inimestel on ka sünnitusjärgse kardiomüopaatia tõttu raskem südamekahjustus ja südame pumpamisvõime vähenemine. Selle tulemusena seisavad nad silmitsi tõsisemate tüsistustega ja suurema surmariskiga.
Kuidas mõjutab sünnitusjärgne kardiomüopaatia minu keha?
Kui teil on sünnitusjärgne kardiomüopaatia, ei saa teie süda ülejäänud kehasse verd nii hästi kui peaks. Selle põhjuseks on asjaolu, et sünnitusjärgne kardiomüopaatia mõjutab ühte teie südamekambritest, mida nimetatakse vasakuks vatsaksaks. Teie vasaku vatsakese oluline ülesanne on hapnikurikka vere pumpamine kogu kehas. Kuid sünnitusjärgne kardiomüopaatia kahjustab teie vasakut vatsakest ja vähendab selle tootlikkust.
Võite kuulda, kuidas teie tervishoiuteenuse osutaja kasutab terminit “vasaku vatsakese väljutusfraktsioon” (LVEF). See viitab sellele, kui hästi suudab teie vasak vatsake verd teie südamest välja pumbata. Teie LVEF-i kirjeldatakse protsentides ja suurem arv on parem. Tavaliselt on teie LVEF 55% kuni 70%. Sünnitusjärgne kardiomüopaatia vähendab teie LVEF-i alla 45%. Mida madalam on LVEF, seda tõsisem on teie seisund.
Kuigi kõigil, kellel on sünnitusjärgne kardiomüopaatia, võib LVEF drastiliselt väheneda, on mustanahalistel inimestel suurem tõenäosus, et LVEF on väga madal (alla 30%) võrreldes nendega, kes ei ole mustanahalised.
Kuna teie vasak vatsakese nõrgeneb ja väsib, ei suuda see verd nii tõhusalt pumbata teie kopsudesse, maksa ja teistesse sellest sõltuvatesse organitesse. See aeglustumine mõjutab kogu teie keha. See põhjustab südamepuudulikkust ja suurendab teie verehüüvete ja tromboosi riski.
Sümptomid ja põhjused
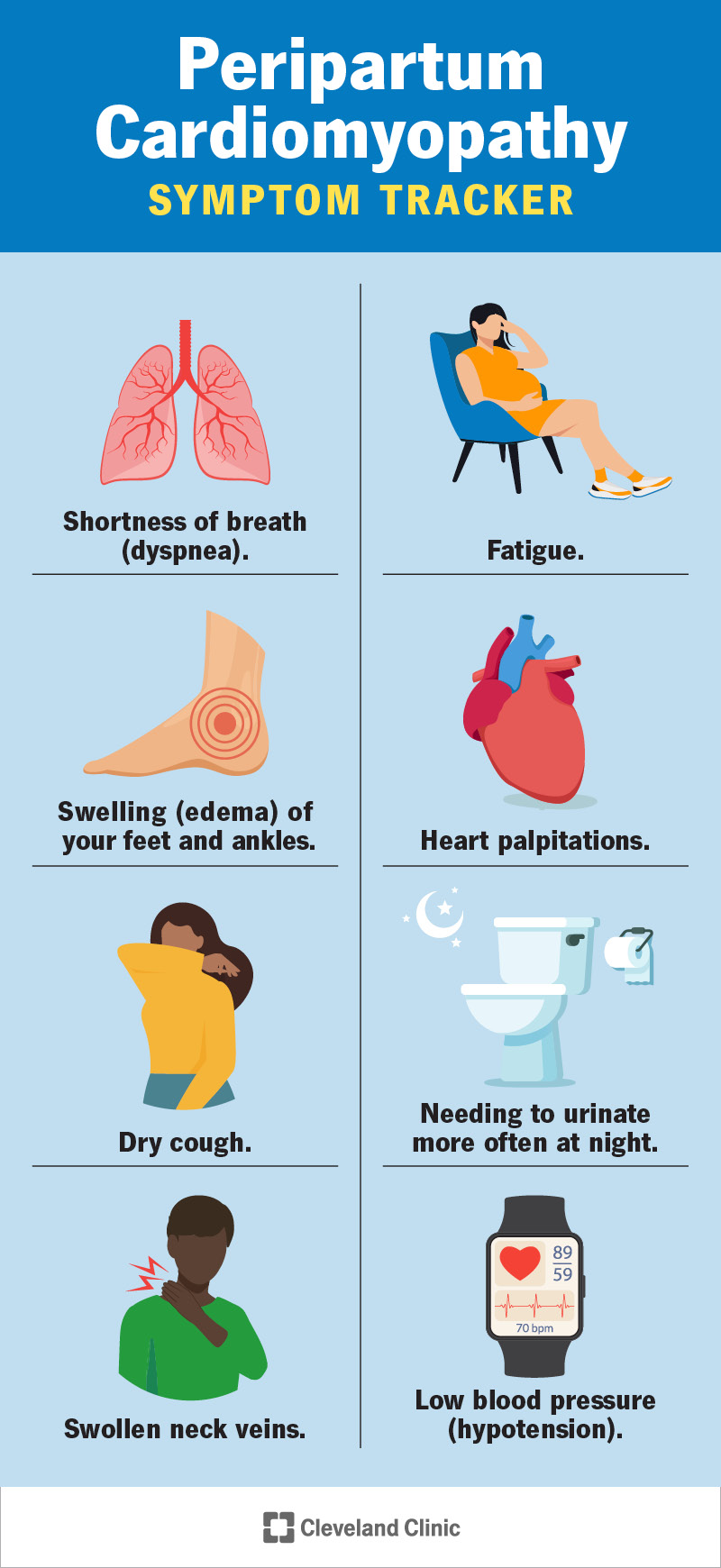
Millised on sünnitusjärgse kardiomüopaatia sümptomid?
Sünnitusjärgse kardiomüopaatia sümptomeid on lihtne märkamata jätta, kuna paljud neist on sarnased sellega, mida tunnete pärast rasestumist. Kuid kuna seisund on nii tõsine, on oluline jälgida järgmisi sümptomeid:
- Õhupuudus (düspnoe) – eriti uinumise, lamamise või füüsilise tegevuse ajal.
- Väsimus.
- Jalgade ja pahkluude turse (turse).
- Südamepekslemine.
- Kuiv köha.
- Vajadus öösel sagedamini urineerida (noktuuria).
- Turses kaela veenid.
- Madal vererõhk (hüpotensioon) või vererõhk, mis tõuseb püsti tõusmisel ootamatult.
Kui teil on mõni neist sümptomitest, helistage kohe oma tervishoiuteenuse osutajale, et rääkida oma enesetundest. Kui teil on valu rinnus, südamepekslemine, minestamine või märkate uusi sümptomeid, helistage 911 või kohalikku erakorralise meditsiini osakonda.
Sünnitusjärgne kardiomüopaatia algab tavaliselt raseduse viimasel kuul või hiljem. Kuid mõnel juhul võib see alata varem. Muudel juhtudel võib rasedus tekitada teie südamele lisakoormust ja põhjustada varem diagnoosimata südamehaiguse süvenemist. Seega on oluline jälgida sümptomeid kogu raseduse ajal, mitte ainult viimastel nädalatel.
Mis põhjustab sünnitusjärgset kardiomüopaatiat?
Teadlased ei tea, mis põhjustab sünnitusjärgset kardiomüopaatiat. Meditsiinimaailmas nimetatakse teadmata põhjusega haigusseisundeid “idiopaatiliseks”. Uuringud jätkavad selle seisundi ja selle põhjuste uurimist. Võimalikud põhjused on hormonaalsed muutused raseduse ajal ja muud seisundid, nagu preeklampsia.
Diagnoos ja testid
Kuidas diagnoositakse sünnitusjärgset kardiomüopaatiat?
Teadlased kirjeldavad sünnitusjärgset kardiomüopaatiat kui “tõrjumise diagnoosi”. See tähendab, et teie tervishoiuteenuse osutaja peab enne sünnitusjärgse kardiomüopaatia diagnoosimist välistama kõik muud võimalikud südamepuudulikkuse põhjused.
Kui vastate kõigile kolmele kliinilisele kriteeriumile, diagnoosib teie teenusepakkuja teil sünnitusjärgse kardiomüopaatia:
- Teil tekib südamepuudulikkus raseduse lõpus või viie kuu jooksul pärast sünnitust.
- Teie teenusepakkuja ei leia teie südamepuudulikkuse muud põhjust.
- Teie vasaku vatsakese väljutusfraktsioon (LVEF) on alla 45%.
Diagnoosi saavutamiseks räägib teie teenusepakkuja teiega, et saada teavet teie terviseajaloo ja perekonna ajaloo kohta. Mida rohkem saate jagada, seda parem, sest sünnitusjärgse kardiomüopaatia diagnoosimine sarnaneb suure pusle kokkupanemisega. Teie teenusepakkuja vajab pildi täiendamiseks ja teie diagnoosimiseks võimalikult palju tükke. Need tükid hõlmavad teie sümptomeid, teie tervise ajalugu, varasemaid südamehaigusi ja üksikasju südamehaigustega pereliikmete kohta.
Tavaliselt on mõistatused aeglane ja lõõgastav tegevus, kuid sel juhul peab teie teenusepakkuja diagnostikamõistatuse võimalikult kiiresti lahendama. Selle põhjuseks on asjaolu, et kui teil diagnoositakse hilja, on tõenäolisem, et teil tekivad tõsised tüsistused, nagu jätkuvad südameprobleemid. Varajane diagnoosimine vähendab teie sünnitusjärgsesse kardiomüopaatiasse suremise riski ja võimaldab teil saada ravi niipea kui võimalik.
Kuigi sünnitusjärgset kardiomüopaatiat on alati olnud keeruline diagnoosida, on hiljutised uuringud näidanud, et COVID-19 võib diagnoosimist veelgi keerulisemaks muuta. COVID-19 nakkus võib põhjustada müokardiiti ja kardiomüopaatiat. Me alles õpime, kuidas COVID-19 mõjutab rasedaid inimesi ja kuidas teha vahet sünnitusjärgsel kardiomüopaatial ja COVID-19-ga seotud kardiomüopaatial.
Testid sünnitusjärgse kardiomüopaatia diagnoosimiseks
Sünnitusjärgse kardiomüopaatia diagnoosimiseks pole spetsiaalset testi. Selle asemel kasutab teie teenusepakkuja koos teie esitatud teabega muid teste. Õige diagnoosi tegemiseks on oluline kliiniline hinnang. Teie teenusepakkuja peab välistama kõik muu, mis teie sümptomeid põhjustab. Teie teenusepakkuja viib läbi füüsilise läbivaatuse, et otsida märke liigsest vedelikust teie kehas. Seejärel on teil rida teste, sealhulgas:
- Vereanalüüsid aneemia, elektrolüütide tasakaaluhäirete ja B-tüüpi natriureetilise peptiidi (BNP) kõrgenenud taseme kontrollimiseks.
- Elektrokardiogramm (EKG/EKG) arütmia kontrollimiseks.
- Rindkere röntgenuuring südamepuudulikkuse nähtude otsimiseks.
- Ehhokardiogramm (kaja), et hinnata teie südame anatoomiat ja funktsiooni ning näidata kõiki kaasasündinud südamehaigusi või klapihaigusi. Kaja näitab ka teie vasaku vatsakese väljutusfraktsiooni (LVEF), mis on teie sünnitusjärgse kardiomüopaatia diagnoosi oluline osa.
- Südame MRI, et skriinida muid südamepuudulikkuse etioloogiaid, näiteks sarkoidoosi.
- Müokardiidi kontrollimiseks tehakse müokardi biopsiat harva.
Need testid näitavad enne rasedust esinenud südameprobleeme. Mõnel inimesel on südameprobleemid aastaid ja nad ei tea isegi enne, kui neil raseduse ajal sümptomid ilmnevad. Teie testi tulemused aitavad teie teenusepakkujal täpset diagnoosi teha. Kui teie teenusepakkuja ei leia teie sümptomite jaoks muud põhjust, diagnoositakse teil sünnitusjärgne kardiomüopaatia.
Juhtimine ja ravi
Kuidas ravitakse sünnitusjärgset kardiomüopaatiat?
Teie ravi keskendub teie südamepuudulikkuse sümptomite juhtimisele ja südame taastumisele. Kui teil diagnoositakse raseduse ajal, tagab teie teenusepakkuja, et kõik ravimid on teie lapsele ohutud. Teie teenusepakkuja räägib teiega ravivõimalustest ja arutab võimalikke kõrvaltoimeid. Tõenäoliselt töötate ka spetsialistide meeskonnaga, kes võivad anda nõu kõrge riskiga raseduse ja südamehaiguste mõju kohta rasedusele.
Kasutatud ravimid/ravimid
Sünnitusjärgse kardiomüopaatia ravi hõlmab teist tüüpi südamepuudulikkusega sarnaste ravimite kasutamist. Hoiatus on siiski see, et mõned ravimid, sealhulgas AKE inhibiitorid, ARB-d, ARNI, MRA-d ja SGLT2 inhibiitorid, ei ole raseduse ajal ohutud, nagu on kirjeldatud allolevas jaotises. Tavaliste ravimite hulka kuuluvad:
- Angiotensiini konverteeriva ensüümi (AKE) inhibiitorid.
- Angiotensiin II retseptori blokaatorid (ARB).
- Angiotensiini retseptori neprilüsiini inhibiitorid (ARNI-d).
- Beeta-blokaatorid.
- Diureetikumid.
- Hüdralasiin/nitraadid.
- Mineralokortikoidi retseptori antagonistid (MRA).
- Naatrium-glükoosi kotransporter-2 (SGLT2) inhibiitorid.
Kõrvalmõjud
Kõrvaltoimed sõltuvad ravist ja sellest, kas olete sel ajal rase või mitte. Beetablokaatorite võtmine raseduse ajal võib põhjustada teie lapse väiksema sünnikaalu või selliseid haigusi nagu hüpoglükeemia, bradükardia või südameblokaad. Mõned ravimid, sealhulgas AKE inhibiitorid, ARB-d, ARNI-d, MRA-d ja SGLT2 inhibiitorid, ei ole raseduse ajal ohutud. Kuid üldiselt on neid rinnaga toitmise ajal ohutu kasutada, kuna rinnapiima erituvad vaid väikesed kogused. Oluline on rääkida oma teenusepakkujaga iga ravimi ajastuse, riskide ja kõrvaltoimete kohta.
Sõltuvalt teie südame toimimisest võite vajada ravi lisaks ravimitele. Need ravimeetodid hõlmavad järgmist:
- Südameseade nagu kantav või siirdatav südamedefibrillaator.
- Vasaku vatsakese abiseade.
- Südame siirdamine. See on viimane abinõu, kui muud ravivõimalused on ebaõnnestunud. Tavaliselt on see mõeldud inimestele, kellel diagnoositakse hilja ja kellel on väga madal vasaku vatsakese väljutusfraktsioon (LVEF).
Kas sünnitusjärgne kardiomüopaatia võib iseenesest mööduda?
Sünnitusaegne kardiomüopaatia on tõsine ja potentsiaalselt eluohtlik südamehaigus, mis nõuab arstiabi. Oluline on diagnoosida kohe, et saaksite vajalikku abi. Kuna sünnitusjärgne kardiomüopaatia süveneb, mida kauem see ravimata jääb, on sümptomite või riskifaktorite ilmnemisel oluline rääkida oma teenusepakkujaga.
Hooldus Clevelandi kliinikusCardiology CareCardiology Care for ChildrenLeppige kokku aeg
Ärahoidmine
Millised on sünnitusjärgse kardiomüopaatia tekke riskifaktorid?
Uuringud on tuvastanud palju sünnitusjärgse kardiomüopaatia riskitegureid. Mõned neist võivad tekkida enne rasedust, teised aga raseduse ajal.
Riskitegurid enne rasedust
- Olles üle 30-aastane.
- Kõrge vererõhk (hüpertensioon).
- Diabeet.
- Rasvumine.
- Seleeni ja tsingi puudus.
- Ainete tarvitamise häire.
Rasedusega seotud riskitegurid
- Olles esimest korda rase.
- Kaksikute või kolmikutega rase.
- Sünnitusjärgse kardiomüopaatia eelnev diagnoos.
- Abistava viljastamise tehnoloogia kasutamine.
Tüsistused raseduse ajal
- Preeklampsia ja eklampsia.
- Aneemia.
- Kilpnäärme haigus.
- Astma või autoimmuunhaiguse ägenemine.
- Ravimi pikaajaline kasutamine sünnituse edasilükkamiseks, kui teil on enneaegsed kokkutõmbed.
Uuringud on näidanud, et mida rohkem riskitegureid teil on, seda suurem on tõenäosus, et teil tekib sünnitusjärgne kardiomüopaatia. Seda nimetatakse sünnitusjärgse kardiomüopaatia mitme tabamuse mudeliks. Riskitegurid kujutavad endast veelgi suuremat ohtu kui üksi.
Uuringud on samuti näidanud, et mustanahalistel inimestel diagnoositakse sünnitusjärgne kardiomüopaatia ebaproportsionaalselt palju. Ja pärast diagnoosimist on neil tõenäolisemalt raskeid tagajärgi.
Kas sünnitusjärgne kardiomüopaatia on pärilik?
Sünnitusjärgne kardiomüopaatia võib olla pärilik, kuid uuringud pole seda seost veel tõestanud. Umbes 15–20% sünnitusjärgse kardiomüopaatiaga inimestel on geneetilised mutatsioonid, mis võivad põhjustada kardiomüopaatiat. Teadlased kujundavad teooriaid selle kohta, mida see tähendab. Üks idee on see, et kui teil on see geneetiline mutatsioon, ei pruugi te seda teada ja tunnete end kuni raseduseni täiesti hästi. Seejärel võib raseduse ja sünnituse stress põhjustada kardiomüopaatia sümptomeid.
Sünnitusjärgse kardiomüopaatia kõrgem esinemissagedus mustanahalistel inimestel ja mõnes Aafrika riigis võib viidata ka geneetilisele komponendile. Tulevased uuringud uurivad geenide ja perekonna ajaloo rolli inimese sünnitusjärgse kardiomüopaatia riski suurendamisel.
Kuidas vältida sünnitusjärgset kardiomüopaatiat?
Parim viis sünnitusjärgse kardiomüopaatia ennetamiseks on teha kõik endast oleneva, et hoida oma süda tervena. Kuigi mõningaid riskitegureid ei saa vältida, saab teisi juhtida elustiiliga seotud toimingute abil, näiteks:
- Südamele tervislik toitumine.
- Regulaarne treenimine.
- Sigarettide ja alkoholi vältimine.
- Kui teil on ülekaalulisus, tehke koostööd oma tervishoiuteenuse osutajaga, et leida strateegiad oma kehakaalu tervislikuks alandamiseks.
- Kontrollige regulaarselt oma vererõhku ja vajadusel ravige.
Kui teil oli eelmise raseduse ajal südamepuudulikkus, rääkige oma tervishoiuteenuse osutajaga, kas uue raseduse katsetamine on ohutu või mitte.
Väljavaade / prognoos
Mida oodata, kui mul on sünnitusjärgne kardiomüopaatia?
Kui teil on diagnoositud sünnitusjärgne kardiomüopaatia, teete oma tervise jälgimiseks tihedat koostööd oma tervishoiuteenuse osutaja ja spetsialistide meeskonnaga. Kui olete endiselt rase, jälgib teie tervisemeeskond teie ja teie sündimata lapse (loote) seisundit. Samuti koostavad nad teie kohaletoimetamise tüübi jaoks plaani. Kui teie südamepuudulikkus on stabiliseerunud, eelistab teie teenusepakkuja tõenäoliselt teile vaginaalset sünnitust. Te võite vajada selliseid sekkumisi nagu epiduraal, episiotoomia või tangide kasutamine.
Sünnitusjärgse kardiomüopaatiaga inimestel on aga suurem tõenäosus teha keisrilõige (C-lõik) või enneaegne sünnitus. Oluline on teada oma võimalusi ja riske ning rääkida neist teenusepakkujaga.
Pärast sünnitust jätkate oma teenusepakkujaga koostööd, et hallata oma hooldust ja ravi. See, kuidas te end tunnete ja kui kiiresti taastute, sõltuvad paljudest teguritest, kuid kõige olulisem tegur on teie vasaku vatsakese väljutusfraktsioon (LVEF). Uuringud näitavad, et kui teie LVEF on diagnoosimise ajal alla 30%, on teil suurem risk tõsiste tüsistuste tekkeks. Südame taastamiseks on oluline pidada kinni arstide kohtumistest ja lõpetada ravi.
Kas sünnitusjärgne kardiomüopaatia on püsiv?
Mõnel inimesel muutub sünnitusjärgne kardiomüopaatia püsivaks. Teiste jaoks võib ravi leevendada sümptomeid ja taastada osa või kogu südamefunktsiooni.
Teid loetakse sünnitusjärgsest kardiomüopaatiast täielikult paranenuks, kui teie LVEF jõuab vähemalt 50–55%. Enamik uuringuid mõõdab seda arvu kuus kuud pärast diagnoosi. Taastumine on piirkonniti ja etnilise kuuluvuse lõikes väga erinev. USA-s on taastumismäär kuue kuu pärast 44–63%, Pakistanis, Filipiinidel, Nigeerias ja Lõuna-Aafrikas aga vaid 21–36%.
Mustanahalistel on taastumine raskem kui inimestel, kes pole mustanahalised. Ühes uuringus leiti, et 4 mustanahalisest inimesest viiest ei parane sünnitusjärgsest kardiomüopaatiast täielikult (neil on püsiv mõju) ja 1 inimesest 10 ei jää ellu.
Kui te paranete sünnitusjärgsest kardiomüopaatiast, on siiski oluline jälgida oma tervist ja teha tihedat koostööd oma tervishoiuteenuse osutajaga. Selle põhjuseks on asjaolu, et igal viiendal sünnitusjärgsest kardiomüopaatiast taastunud inimesel esineb hiljem südamepuudulikkuse retsidiiv. Isegi kui olete täielikult taastunud ja teie LVEF taastub tervislikule tasemele, võite ikkagi tunda pikaajalisi mõjusid, nagu vähenenud treeningvõime.
Teie teenusepakkuja hindab teie numbreid ja annab teile nõu pikaajaliste mõjude juhtimiseks. Võite küsida, kui kaua võib inimene sünnitusjärgse kardiomüopaatiaga elada. See sõltub teie individuaalsest seisundist, ravi toimimisest ja paljudest muudest teie üldise tervisega seotud teguritest. Oma teenusepakkujaga tihedat koostööd tehes saate tugevdada oma südant, vähendada südamepuudulikkuse retsidiivi riski ning elada tervet ja õnnelikku elu.
Koos elamine
Kuidas ma enda eest hoolitsen, kui mul on sünnitusjärgne kardiomüopaatia?
Kõige olulisem asi, mida saate enda eest hoolitsemiseks teha, on regulaarselt oma tervishoiuteenuse osutaja külastada. Pärast diagnoosi saamist töötab teie teenusepakkuja teiega hooldusplaani koostamisel. Kui muudate ka elustiili, on teil järelkohtumised ja ravi. Oluline on järgida seda plaani ja helistada teenusepakkujale, et rääkida probleemidest või muudatustest, mida märkate.
Mõned lihtsad igapäevased muudatused võivad hõlmata järgmist:
- Sööda soola koguse vähendamine. Otsige võimalusi maitse lisamiseks ilma soolata.
- Kaaluge end, et jälgida vedeliku kogunemist. Kui võtate paari päeva jooksul juurde 3–4 naela, helistage oma teenusepakkujale.
- Suitsetamisest loobumine.
- Vähem joomine või alkoholi täielik vältimine.
Kui toidate last rinnaga (rinnaga toitmine), rääkige oma teenusepakkujaga mis tahes riskidest, näiteks ravimi andmisest lapsele rinnapiima kaudu. Tavaliselt kaaluvad rinnaga toitmisest saadavad eelised – nagu sideme loomine lapsega – üles riskid. Võib-olla soovite teha koostööd rasedusjärgse nõustajaga, et rääkida oma võimalustest ja otsustada, mis on teie olukorra jaoks parim.
Vestlused vaimse tervise teemadel
Sünnitusaegne kardiomüopaatia võib olla elumuutev diagnoos. Võite tunda mitmesuguseid emotsioone, seda kõike sel ajal, kui loote sidet oma lapsega ja ehk isegi õpite esimest korda lapsevanemaks saama. Seda on korraga palju käsitleda.
Uuringud näitavad, et sünnitusjärgsest kardiomüopaatiast tingitud stress suurendab teie meeleoluhäirete tekkeriski. Rohkem kui 50% sünnitusjärgse kardiomüopaatiaga inimestest tekib üldine ärevus või ärevus südame seisundi pärast.
Kui USA-s on umbes 1 10-st sünnitusjärgsest inimesest sünnitusjärgne depressioon, siis sünnitusjärgse kardiomüopaatiaga inimestel on oht palju suurem. Pärast sünnitusjärgse kardiomüopaatia diagnoosimist tekib depressioon umbes 1 inimesel 3-st.
Kui tunnete end ärritununa, segaduses või rabatuna, pole te üksi. Kui te ei tööta veel nõustaja või terapeudiga, paluge oma teenusepakkujal seda soovitada. Moodusta oma ekspertide meeskond, et aidata teil sellest keerulisest ajast üle saada.
Kas ma saan uuesti rasestuda, kui mul on sünnitusjärgne kardiomüopaatia?
Sünnitusjärgsel kardiomüopaatial on kõrge kordumise määr. See tähendab, et kui teil on see ühe rasedusega juhtunud, on teil suurem tõenäosus, et teil on see tulevaste raseduste korral uuesti. Umbes 1 inimesel 3-st, kellel on diagnoositud sünnitusjärgne kardiomüopaatia, areneb see välja ka hilisema rasedusega. Isegi kui te täielikult paranete, on teil tulevaste raseduste ajal siiski suurem risk südamepuudulikkuse tekkeks.
Teie tervishoiuteenuse osutaja räägib teiega, kas on ohutu või mitte. Kui see on liiga riskantne, peate võib-olla uurima rasestumisvastaseid vahendeid. Oluline on arutada neid võimalusi oma teenusepakkujaga. Te vajate rasestumisvastaseid vahendeid, mis ei sisalda östrogeeni, sest östrogeenravi suurendab teie verehüüvete ja tromboosi riski.
Kui teil on veel üks rasedus, peate südamepuudulikkuse varajaste nähtude tuvastamiseks hoolikalt jälgima ja regulaarselt kontrollima.
Sünnitusaegne kardiomüopaatia on elumuutev diagnoos, mis võib tunduda segane või üle jõu käiv. See on OK, kui teil on palju küsimusi ja te ei tea kohe vastuseid. Teie tervishoiuteenuste osutajate meeskond aitab teid igal sammul ja teeb kõik endast oleneva, et teie süda muutuks tugevamaks. Kui olete rase ja teil on mõni sünnitusjärgse kardiomüopaatia riskifaktor, pidage nõu oma teenusepakkujaga. Varajane diagnoos on vajalik ravi saamiseks ja tõsiste tüsistuste riski vähendamiseks teie ja teie lapse jaoks.
Sünnitusjärgne kardiomüopaatia on haruldane seisund, mis võib tekkida pärast sünnitust. Selle sümptomid võivad hõlmata väsimust, õhupuudust ja jalaturseid. Ravi hõlmab tavaliselt südameravimeid ja elustiili muutusi, nagu dieedi ja treeningu kohandamine. Oluline on regulaarselt jälgida oma tervist ja pöörduda arsti poole, kui tekivad uued sümptomid või seisund halveneb. Sünnitusjärgne kardiomüopaatia võib olla hirmutav, kuid õige ravi abil on võimalik sellest taastuda ja hoida enda tervist kontrolli all.
Võib-olla tunnete huvi:
Kas pesupesemisvahend põhjustab teie lapsel nahalöövet?
7 uusaastalubadust oma südame tervise parandamiseks
Zika viirus | SFOMC
Zika viirus | SFOMC
Wolff-Parkinsoni-White’i sündroom | SFOMC
Siit saate teada, miks mõned inimesed higistavad rohkem kui teised
Kas olete oma abielu pärast stressis? Selle kallal töötamine võib samuti teie tervist aidata
Näpunäiteid biitsepsi valu kodus raviks